对于每一个新生儿科医生来说,早产儿,再常见不过的,莫过于“新生儿肺透明膜病”,对于该病的诊治,已经有相当成熟的诊疗指南规范,本文根据一则临床病例,简要总结相关知识点,跟大家一起复习一番!
病例:
患儿小K,男,因“胎龄35+2周早产,生后呻吟30分钟”在2016-09-01 06:07由我院产科转入。
患儿是G1P1,胎龄35+2周,因其母“阴道流血伴下腹痛半天,早产难免”在2016-09-01 05:37在我院产科经阴道分娩出生,羊水清,脐带无绕颈,胎盘胎膜娩出完整,出生体重2.6 kg,阿氏评分1分钟8分(肌张力、肤色扣1分),予清理呼吸道,刺激足底后,肤色转红润,5分钟10分,患儿开始出现呻吟,气促,无发绀,考虑早产儿,未排除新生儿肺透明膜病,低流量吸氧下转我科治疗,转运途中无发绀,时有呻吟。自出生以来,患儿无肢体抖动,无进食,大小便未排,未行预防接种,未行新生儿筛查。
新生儿肺透明膜病定义:
新生儿呼吸窘迫综合征(RDS)为肺表面活性物质(PS)缺乏,从而导致的呼吸困难等症状,多见于早产儿,主要发生于胎龄<34-35周的早产儿,由于肺部发育不成熟,肺泡II型上皮细胞合成和分泌PS缺乏,生后数小时出现进行性呼吸困难、发绀和呼吸衰竭,病理上出现肺透明膜,称之为肺透明膜病(HMD)。
病因和机制:
1959年Avery 和Mead首次发现新生儿RDS为PS缺乏所致,和肺合成分泌PS量不足有关。
1、早产儿:胎龄24-25周肺部开始合成磷脂和活性PS-B,以后PS合成量逐渐增多,直到35周左右PS量才迅速增多,因此,胎龄<35周的早产儿极易发生RDS。
2、糖尿病母儿:糖尿病母亲的胎儿,在母体体内时,血糖高,胰岛素分泌增加,胰岛素可以抑制糖皮质激素,从而减少PS的合成和分泌,因此糖尿病母儿,即使是足月儿或巨大儿,仍有可能出现RDS。
3、剖宫产婴儿:剖宫产的新生儿,没有经历分娩发动,没有经历正常宫缩,儿茶酚胺和肾上腺皮质激素应激反应较弱,PS合成分泌减少;
4、围产期窒息:缺氧、酸中毒、低灌注等都可以导致急性肺损伤,抑制肺II型上皮细胞产生PS;
5、重度Rh溶血病、SP-A基因变异、SP-B基因缺陷等。
PS缺乏时,肺泡壁表面张力增高,肺泡逐渐萎缩,发生肺不张,发生缺氧、酸中毒,肺小动脉痉挛、肺动脉高压,导致动脉导管和卵圆孔开放,右向左分流,缺氧加重,肺毛细血管通透性增高,血浆纤维蛋白渗出,形成肺透明膜病。
临床表现:
多见于早产儿,生后6小时内出现进行性呼吸困难,表现为呼吸急促(>60次/分),呻吟,三凹征阳性,发绀,呼吸暂停等,需马上使用肺表面活性物质,呼吸支持(CPAP或机械辅助通气)。
典型胸片结果:

(白肺表现,IV级肺透明膜病变)
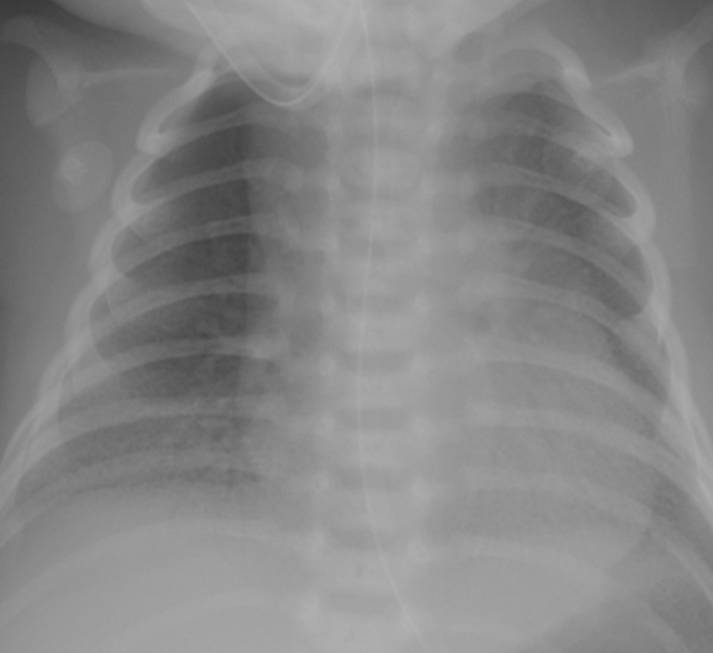
(II-III级肺透明膜病变)
治疗:
1、肺表面活性物质治疗:
1980年日本Fujiwara首次应用外源性PS治疗RDS获得成功,此后国际上经过数十年的临床应用,PS对RDS的疗效得到普遍公认和充分肯定,已经成为RDS常规治疗手段。
(1)治疗时机:一旦出现呼吸困难、呻吟,临床诊断后即可给药,不需要等X片的典型RDS结果;
(2)剂量:每种PS商品各有其推荐剂量,各不相同,一般每次100-200 mg/kg;
(3)给药次数:早年报道给药1次,但部分患儿疗效不明显,现在主张按需给药,如患儿用药后6-8小时复查胸片,仍有典型肺透明膜病的X片表现,可考虑第二次给药,第二次剂量约为100 mg/kg,必要时第三次用药,一般常规总量不超过400 mg/kg;
2、通气支持:
(1)轻度RDS患儿:早期应用CPAP(压力3-5 mmH2O)可以减少机械辅助通气的应用,如果应用CPAP后仍反复呼吸暂停等情况,则需要考虑应用气管插管、呼吸机辅助通气。
(2)机械通气:一般首选IPPV和PEEP辅助通气,R35-45次/分,PIP20-25 mmH2O,PEEP4-5 mmH2O,也可选择高频通气。
3、支持治疗:
RDS患儿,因为缺氧、高碳酸血症,导致酸碱电解质失衡,需要及时纠正,补液量不宜太多,避免加重肺水肿,生后1-2天控制在60-80 ml/kg,第3-5天控制在80-100 ml/kg,血压低可用多巴胺5-10 μg/kg.min。
预防:
1、出生前预防:
给可能早产的孕妇静脉或肌注倍他米松或地塞米松5-10 mg,qd*3天。应在分娩前24小时到7天给药。
2、产后预防:
早产儿生后,如果胎龄≤30-32周,出生体重<1200 g,可以考虑使用PS预防,如联合产前预防,则效果更佳。